Destek Tedavisi ve Onkolojik Aciller
Onkolojik Aciller
Bazı aciller kanserin ilk bulgusudurBazıları ise tedavi veya relaps sırasında ortaya çıkar
Kanserin kendisinin veya tedavinin yarattığı metabolik bozukluklar nedeni ile ortaya çıkar
Bazen vital organlara yapılan bası
Bazen de hematolojik sorunlar neden olur
Kardiotorasik Aciller
Respiratuar distres (RD) intratorasik malignensilerin en sık bulgusudur ve acil müdahale gerektiren en sık durumdurAnterior mediastende RD nedeni SVC ve SMSdir
Orta mediastende intrakardiak kitleler, kardiak tamponad, miyokardiopati, miyokardit
Arka mediastendeki kitleler ise kord kompresyonu yaparlar
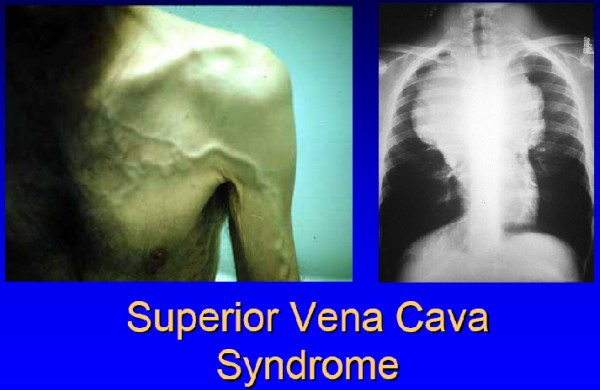
SVCS ve SMS
SVCS superior vena kavanın kompresyonu, tıkanması veya trombozuTrakeal kompresyon da varsa SMS denir
Çocuklarda SVCS ve SMS çoğunlukla birlikte olur
Etyoloji
Etyolojide çocuklarda en sık neden kanserEn sık NHL veya HD nedeniyle olur
NB, germ hc. Tm.ler, sarkomlar ve ALL de bu sendroma neden olabilir
Patofizyoloji
SVC duvarı ince, etrafında lenf nodları ve timus var, kompresyon venöz staz yaparKomşu perikard ve koronerler veya kollateral damarlar tm veya pıhtıyla dolarlar
Çocuklarda trakea ve sağ ana bronş erişkine göre basıya daha fazla müsait
Çocuklarda trakea ve bronşların çapı küçük
Havayolu tıkanır, baş boyun ve üst torakstan venöz dönüş engellenir
Değerlendirme
Dispne, öksürük disfaji, ortopne, boğuk sesAnksiyete, konfüzyon, letarji, baş ağrısı, görme bozukluğu, senkop: CO2 retansiyonu ve sentral venöz staz
Yatar pozisyonda semptomlar artar
Fm de ödem , pletore, boyun yüz ve üst ekstremitelerde syanoz
Servikal ve torasik venöz genişleme, gözlerde kızarma, wheezing veya stridor
Semptomlar erişkinin aksine günler içinde yavaş gelişir
CXR yapılmalı, mediastinal genişleme çoğu çocukta anterosüperior mediastende
Plevral veya perikardial efüzyonlar NHL da HD dan daha fazla
CXR de trakeada deviasyon da görülebilir
Transtorasik çapın %45'inden büyük tm ler semptomatiktir
CT scan daha tanı koydurucudur
Eğer neden olarak tromboemboli veya perikardial efüzyondan şüphe ediliyorsa ekokardiogram yapılmalıdır
Muhtemel neden kanserse doku tanısı gerekir
Bu tür hastalar Bx için anesteziyi tolere edemezler
Anestezi sırasında SVC nın kompresyonu artar, zorlukla entübe edilebilen hastalar ekstübe edilemeyebilirler
Bilinçli sedasyon veya anksiyolitikler de kontraendikedirler
 Fizik inceleme
Fizik incelemeCBC
Kemik iliği aspirasyonu/bx
Santral venöz kateter varsa eko
Torasentez veya perikardiosentez
Periferal LAP varsa bx
Tedavi
Bazen doku tanısı elde etmek olanaksızdırTedavi empirik başlanmak zorunda kalınabilir
XRT
Acil sistemik KT daha çok tercih ediliyor
1988-1994 CHOP, %10 hastada SMS, %83 XRT ye cevap vermiş
NHL de cevap 12 saatte alınabilir
Bazen ise cevap o kadar yaygın olurki sonraki doku tanısı için tm kalmaz
Loefler, 19 SMS li hasta, XRT 8 hastada sonraki Bxi imkansız kılmış, 8in 7si HNL veya HD için tedavi görmüş, 4 ü ok, 3ü tekrarlamış, tedavi görmeyen bir hasta ise seminoma geliştirmiş
2. bir sorun da XRT ye bağlı trakeal ödem, çocuklarda daha fazla sorun; gelişmiş radyoterapi teknikleri ile sorun giderilmeye çalışılıyor
100-200 cGy x2/d+ MP 1mg/kg+prednisone 40mg/m2/gün ödem için iyi ancak tanıyı maskeleyebilir
Kemoterapi: MP ve-veya CTX
Bu yol da tanıyı maskeleyip tedaviyi olumsuz etkileyebilir
ALL de XRT den ziyade KT ile başlamak daha iyi. Kemoterapi hem SMS i hem de hiperlökositozu tedavi eder
Ancak böbrek yetmezliği varsa veya gelişmekte ise TLS yi engellemek için XRT seçilecek tedavi şeklidir
Teratoma, Large cell lenfoma, NB, germ hc. tümör gibi daha az cevaplı bir kitle de olabilir. Bu nedenle cerrahi kaçınılmaz olabilir. Cerrahi semi-fowler pozisyonunda yapılmalıdır.
CVC olan bir hastada SVCS gelişirse tromboemboliden şüphelenilmelidir: TPA 0.1-0.6mg/kg/saat x 6 saat infüzyon, fibrinojen, fsp, PT, PTT monitorize edilmeli, sistemik heparin tedavisi TPA dan hemen sonra başlanmalı
Plevral ve perikardial efüzyon
Kanser veya enfeksiyon eksüda karakterinde sıvıya neden olurTransüda ise toraks veya abdomen içindeki tümöre sempatik yanıt, sıvı yüklenmesi, kalp yetmezliği veya hipoproteinemi nedeniyle meydana gelir
Lenfatikler tıkanırsa şilöz efüzyon gelişir
Değerlendirme
Her ikisinde de dispne, ortopne, göğüs ağrısı ve öksürük meydana gelirAsemptomatik olanlara müdahale gerekmez
Kardiak tamponad varsa acil torasentez veya perikardiosentez gerekir
Sıvıda hc sayımı, kültür, sitoloji, protein miktarı, gram boyama, uygun immünolojik ve biyolojik markerler çalışılmalı
Tedavi
Hasta tedavinin başındaysa tek bir sıvı alımı çoğunlukla yeter, zaten tedavi başlanacaktırEğer hastalık ilerlemişse tekrarlayan efüzyonlar tekrarlayan boşaltımları gerektirebilir. Tekrarlayan sentezler, kalıcı göğüs tüpü, sklerozan madde enjeksiyonu yapılabilir. En sık tetrasiklin kullanılır. Talk torakoskopi ve genel anestezi gerektireceğinden zordur. Başarısız olunursa cerrahi pleurektomi veya perikardiektomi gerekebilir
Kalp tamponadı
Perikartdaki sıvı veya lösemik infiltrasyon,Perikart infeksiyonu veya inflamasyonu
XRT ye bağlı konstriktif fibrosis
Kalp kasından veya endokarttan çıkan tümörlere bağlı obstrüksüyon
Kalp tamponadı
Kanserli çocukta immün yetmezliğe bağlı enfeksiyon en sık nedenidirWilms tümörüne bağlı tm trombusu sağ kalbe uzanıp tamponada neden olabilir
Bazen lösemi başlangıçta perikardial efüzyon yapar ancak çocuklarda malignensi çoğu zaman başlangıçta kalp tamponadı ile prezente olmaz
Değerlendirme
Sıvı hızlı toplanırsa erken, yavaş toplanırsa geç bulgu verirCHF, göğüs ağrısı, öksürük, dispne,syanoz
Taşikardi, hipotansiyon, 10mm den büyük pulsus paradoksus
Konstriktif perikardit varsa sürtünme sesi, diastolik üfürümler ve atrial aritmiler
CXR de çadır görünümü ve yan grafide perikard ile perikardial yağ arasındaki mesafede genişleme
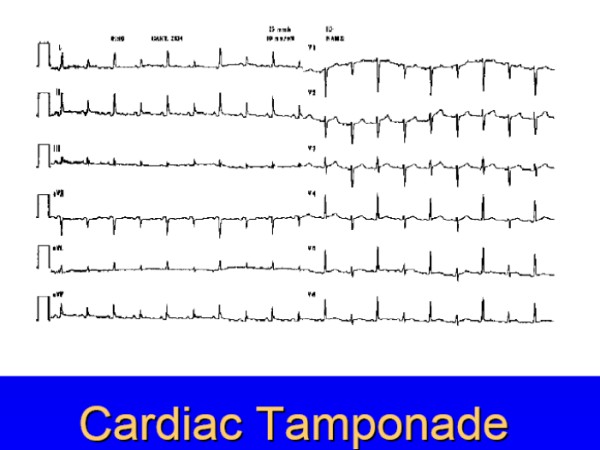
Elektroda düşük voltaj, düzleşmiş veya ters dönmüş T dalgaları, elektrik atrial veya ventriküler alternans
Ekoda arka duvarda çift eko
Tedavi
Destek olarak hidrasyon, O2, pozisyon verilmesiDiüretikler kontraendike
Efüzyonla oluşan tamponadın kesin tedavisi eko altında parasentez
Subksifoid perikardiotomi veya perikardial pencere de çok uygun
Sıvı alındıktan sonra uygun incelemeler yapılmalı
Tm trombusu varsa ve tıkama yapmıyorsa tedavi ile bir haftada erir
Masif hemoptizi
Akciğere masif kanama trombusa ve asfiksiye, daha az olasılıkla boğulmaya neden olurGenelde pediatrik tümörler masif kanamaya neden olmazlar
Hafif hemoptizinin en sık nedeni epistaksis nedeniyle aspire edilen kan
Ağır hemoptizinin nedeni ise invaziv pulmoner aspergillozis
CBC, PT, aPTT, fibrinojen ve fsp bakılmalı
Tedavi
Asfiksiyi önleKanamayı lokalize et ve durdur
Hastayı kanamanın olduğu tarafına yatır
Entübasyon gerekebilir
Trombositopeni veya koagülopatiyi düzelt
Hasta stabil olunca CXR ve kanama devam ediyorsa bronkoskopi
Odak bulunduysa transkateter embolizasyon veya balon kateter ile kanayan damarın tıkanması
Aspergillus varsa bu yöntemler başarısız çünkü angioinvazyonu çok fazla
Shapiro kateter vasıtasıyla NAC ve amfoterisin B instillasyonundan başarı elde etmiş
Olguların çoğunda kanama durur
Tekrarlayan kanaması olan fungal hastalıklarda cerrahi ile lezyon çıkartılmalı
Fungusa bağlı hafif kanamalar ise hastanede medikal olarak tedavi edilmeli
Pnömotoraks ve pnömomediastinum
Tanı almamış kanserin çok ender görülen prezantasyon şekilleridirÇoğu zaman enfeksiyon, KTye bağlı kusma, özefagus perforasyonu, tekrarlayan veya metastatik hastalık, XRTye veya bleomisine bağlı pulmoner fibroz, pulmoner histiositoz, veya idiopatik
Öksürük, dispne , pleuritik göğüs ağrısı
Pnömotoraks çoğu zaman CXR de tesadüfi saptanır
FM de etkilenen tarafta ss azalır, taşikardi, takipne, traleal shift, subkutanöz amfizem, perküsyonda hiperrezonans
Pnömotoraks ve pnömomediastinum
CXR de kollabe olmuş akciğer
Pnömomediastinumda yumuşak doku boyunca ve cilt altında hava
Kalp gölgesinde ve trakeada shifting tension pneumotoraks demek ve hemen müdahale gerekir
Pulse oksimetri ve ABG
Kontrast ezofagografili CT ezof. Perforasyonunu açığa çıkarır
Tedavi
%100 O2Lezyon büyükse veya tension pnömotoraks veya pnömomediastinum varsa hemen iğne ile torasentez, uzun dönem için göğüs tüpü
Tension pneumomediastinumda subksifoid insizyon ve retrosternal göğüs tübü
Tekrarlayan pnömotoraksta plörodesis
İnfeksiyon varsa antibiyotik
Fibrosis varsa CS
Retinoik asit sendromu
APL de hastaların %26sına yakını ATRA başladıktan 2 gün ile birkaç hafta sonra retinoik asit sendromu (RAS) geliştirirlerMortalite %5-13
Nedensiz ateş, respiratuar distres, kilo alma, sıvı retansiyonu, efüzyonlar, hipotansiyon ve böbrek yetmezliği
Sadece indüksiyonda ve APL li hastalarda
ATRA promyelositlerde diferansiyasyon sonucu hiperlökositoz yapar
Bu promyelositler akc interstisyumunda endotel hücre hasarı meydana getirir
Ancak düşük lökosit sayısı olan hastalarda da olduğu için tek neden bu olmamalı. Etyoloji bilinmiyor
Sitokinlerin de katkısı olabilir
Değerlendirme ve ayırıcı tanı
CXR de pulmoner ödem ve infiltratlerPlevral veya perikardial efüzyon
Pnömoni veya bakterş veya mantar sepsisi, CHF, ARDS veya diğer interstisyel pnömoni nedenleri ayırıcı tanıya girer
Tedavi
Deksametason 0.5-1mg/kg q12sATRAyı ve diğer kemoterapötikleri durdur
Semptomlar düzelince ATRAyı düşük dozdan başla ve uygunda birkaç gün içinde yakın gözlemle tam doza çık
Abdominal aciller
1970 ve 80 lerde abdominal aciller çocuklarda sıklıkla medikal olarak tedavi edilirdi ve sonuç kötüydüGünümüzde cerrahiye daha sık başvuruluyor ve sonuçlar daha iyi
Medikal olarak tedavi edilebilecek bile olsa cerrahi ile erken konsültasyon her zaman önerilmekte
Kanserli çocuklarda akut abdomen genellikle altta yatan hastalığa veya tedavisine bağlı
Ezofajit, gastrik kanama, tiflit, perirektal abse, hemorajik pankreatit, tümöre bağlı masif akut hepatik büyüme
Kanama trombositopeniye, koagulopatiye, mukozal ülserasyona, anormal tümör damarlarına bağlıdır
Obstrüksiyon gastrointestinal lümenin tm, abse veya terapiye bağlı ileus tarafından tıkanması ile olur
Perforasyon sonuçlanmamış bir obstrüksiyon, lokalize ülserasyon veya segmenter nekroz nedeniyle oluşur
Hasta nötropenik veya immünsuprese olduğu için olay generalize olabilir
Enflamatuar cevap WBC düşük olduğu için de mevcut olmayabilir
Değerlendirme ve ayırıcı tanı
Bağrı ana bulguAteş her zaman ağrıya eşlik etmeyebilir
Dikkatli fm gerekiyor
Perine ve anüs muayenesinde dikkat!!!!
Esofagus varisleri
Fibrosis, kolanjitis ve sirozis sonucu oluşurlarLCH, portal vene bası yapan refrakter tümörler veya kronik viral hepatit nedendir
Varis kanaması hızlı olur ve hematemez, melena meydana gelir
Koagulassyon çalışmaları yapılmalıdır
İlk olarak yatağın başı 30-45 derece kaldırılmalı
SF veya RL ile hızlı sıvı replasmanı ve aneminin düzeltilmesi gerek
Çok sıvı vermek kanamayı artırabilir
Ateş varsa antibiyotik, zira siroza başlı sepsis olabilir
NG tüp takıp 5-10 dakika lavaj yapmak lazım
Lavaj sıvısında taze kan devam edşyorsa sistemik vasopressin
İnfüzyon 12-24 saat devam etmeli ve kardiak monitorizasyon yapılmalı
Kanama devam ederse endoskopik varis ligasyonu veya skleroterapi
Balon tamponadının morbidite ve mortalitesi yüksek
Splenorenal shunt son seçenek
Üst GİS kanama
Hematemez veya melena epistaksis veya mukozitden dolayı olabileceği gibi üst GİS kanamayı da gösterebilirKanserli çocuklarda Gİ ülserler çok sık olur (stres ülseri)
Yüksek doz CS, KİBAS, XRT alan hastalar özellikle gastrik ülserler açısından risk altındadır
KT ye bağlı kusmalarda mallory-weiss yırtıkları olabilir
KİBAS nedeniyel veya herhangi bir nedenle uzun süre CS alan hastalar antiasit veya H2 bloker ile tedavi edilmelidir
Kanama için koagulopatinin düzeltilmesi yanı sıra antiasitler, H2 blokerler ve lavaj tedavisi uygulanmalıdır
Durmayan veya kontrol edilemeyen kanamalarda endoskopi ve elektrokoagulasyon yapılmalıdır
Alt GİS kanama
C. difficile, cryptosporidium ve mantarlarla meydana gelen tiflitis de kanlı gaita görülürTümöre, cerrahiye veya apseye bağlı intussusepsiyon intermitan kanama veya jöle gibi gaita görülür
Alt Gİ kanama kanserli çocuklarda birden fazla nedene bağlıdır
Hemoroidler ve anal fissürler de bazen kanama nedeni olabilir
Tedavi nedene göre düzenlenir
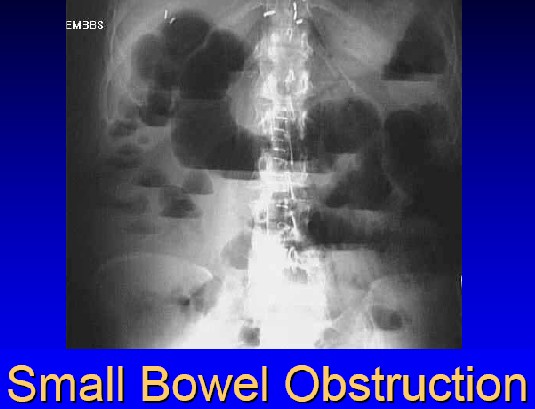
Gİ obstrüksiyon
Adjuvan tedavi almış veya cerrahi geçirmiş bir kanserli çocukta Gİ obstrüksiyonun ayırıcı tanısına vinka alkaloidleriyle, trisiklik antidepresanlarla veya opioidlerle oluşan kabızlık veya paralitik ileus girerİleumdan kaynaklanan NHL da ender olarak barsak tıkanıklığına yol açabilir
Presakral teratomlar ve pelvik sarkomlar rektumu tıkayabilirler
HX, PE, ADBG ayırıcı tanıda yardımcı olur
İB tıkanıklıklarında oral beslenme kesilir, dekompresyon için NG tüp takılır
Etyolojiye yönelik lab ve görüntüleme çalışmaları yapılır
Rektum tıkanmalarında katartikler ve rektal tüp KT tümörü küçültene kadar işe yarar
Gİ perforasyon
Çözülmemiş obstrüksiyonÜlser veya gastrit
Tiflitis gibi bir enfeksiyon
Primer tümörün erozyonu
ADBG de diafram altında hava
Cerrahi bir acil, etkilenen bölge çıkartılır
Yaygın NHL da cerrahiden önce tm küçültülmesi tercih edilir
Gİ infeksiyon ve inflamasyon
Nötropenik enterokolit, tiflit, ve apandisit kanserli çocuklarda benzer şekilde prezente olurlarTiflitis çekuma lokalize nekrotizan enterokolittir
Ataş genellikle vardır ancak güvenilir bir bulgu değildir
Çoğunlukla sitotoksik KT ye sekonder olur ancak bir ALL li çocukta başlangıçta bildirilmiştir
Bir çalışmada AML li çocukların 1/3ünde indüksiyonda tiflit geliştiği bulunmuş
Çekum mukozasının bakteriyel veya fungal invazyonu inflamasyondan full-thickness infarkt ve perforasyona ilerleyebilir
Gram negatif bakteriler, staf aureus, alfa hemolitik streptokoklar, candida ve aspergillus gibi mantarlar
Bir postmortem çalışmada ALL li hastaların %25 inde tiflitten mantarların sorumlu olduğu bulunmuş
Radyografik çalışmalarda barsak duvarında nonspesifik kalınlaşma veya pnömatosis intestinalis
CT veya US düz filmden daha güvenilir
CT de %15, US da %23, düz grafide %48 false negatiflik saptanmış
Geçmişte cerrahi veya medikal tedavi ile mortalite oranı %20-%100 arasında değişmekteydi
Shamberg tiflitte cerrahi yapma kriterlerini açıkladı:
- trombositopeni ve koagulopatinin düzelmesine rağmen kanamanın devam etmesi
- serbest havanın bulunması
- dolaşımı deva ettirmek için fazla miktarda sıvı ve vazopressör gerekmesi
- normalde cerrahi gerektirecek bir prosesin ortaya çıkması
Tiflit olmadığı halde enterokolit belirti ve bulgularının olması akla transvers kolit, invajinasyon, pseudomembranöz enterokolit gelmelidir
3. ve 4. Jenerasyon sefalosporinlerin, klindamisin,ampisilin ve amoksisilinin kullanılması C.diff enterokolitini en fazla meydana getirse de herhangi bir antibiyotiğin tek bir dozu bile bu tablodan sorumlu olabilir. Tdv PO metronidazol veya vankomisin ile yapılır
Perirektal abse
Anoraktal ağrı ve hassasiyet, defekasyonda rahatsızlık perirektal abse veya fistüle işaret edebilirDerin lezyonlar dikkatli muayene edilmelidir
Nötropenik hastada hassasiyetle birlikte koyu renkli sert bir ödem ve sellülit tek bulgu olabilir
Aerob ve fekal anaerobların bir karışımı sorumludur
Antibiyotikler, oturma banyoları
Abse veya indürasyon iyi sınırlıysa insizyon ve drenaj gerekebilir ancak çoğu zaman erken agresif medikal tedavi cerrahiye gerek bıraktırmaz
Takip önemli ancak rektal muayenenin tekrarlanmasından kaçınmak gerekir
Kolesistit ve bilier obstrüksiyon
Lokalize sağ üst kadran ağrısı ve sarılıkSeptik ve sıvı kaybına uğramış çocuklarda görülür
Safra yollarının primer obstrüksiyonu nadir, bazen nb tıkayabilir, common duct'dan RMS çıkabilir
CT veya US da taş varlığı ekarte edilir
Hidrasyon, antibiyotik NG dekomprsyon akut kolesistiti çoğunlukla tedavi eder
Endoskopik veya endoskopik-kutanöz dekompresyon ve stent konması 6 ay palyasyon sağlar
VOD
Hızlı ve ağrılı hepatomegali%5 ten fazla kilo alımı
Asit
Hiperbilirübinemi
BMT nin hazırlık tedavisinden sonra genellikle 2 hafta içinde ortaya çıkar
10 gün içinde %15ten fazla kilo alımı ve TBnin 10mg/dl olması MOF işareti
ALL de 6-TG, RMS de ve WT de VCR Act-D+ CTX dan sonra görülür
Tedavi destek tedavisidir
İlaçlar semptomlar geçene kadar verilmemelidir
NB da akut masif hepatomegali
YD da evre IV-S de görülür ve fatal olabilirYaşamı tehdit eden solunum sıkıntısı yoksa hastalık geçene kadar destek tedavisi
Solunumu engelliyorsa kemoterapi, XRT veya ender olarak karın duvarının cerrahi olarak silastik kese ile büyütülmesi
CHOP da XRT 150cGyx3 gün standart
Hemorajik pankreatit
L-asp veya CS alan veya KİBASı olan bir çocukta kusma ve karın ağrısı başlarsa pankreatit ekarte edilmelidirBiyokimya tetkikleri, pankreatik amilaz ve lipaz, ve bazı durumlarda idrar amilaz kreatinin oranı tanıda yardımcıdır
Pankreas US veya CT yapılmalıdır
İnatçı kusma veya ileusu varsa NG dekompresyon yapılmalıdır
Sıvı kaybı yerine konmalı, uygun antibiyotikler başlanmalı
İmipenem nekrotizan pankreatitte kullanılabilir
Parenteral nütrisyon gerekebilir
Octreotide 5mcg/kg/gün hemorajik pankreatitte kliniğin düzelmesinde yardımcı olabilir
Cerrahi drenaja hastanın durumuna, tekrarlanan CT ve US da olayın gelişimine göre karar verilir
Flegmon konservatif olarak tedavi edilebilirken lokalize apse veya sindirilmiş pankreas acil açık drenaj gerektirir
Eğer pseudokist gelişirse kist 6 haftada olgunlaşana kadar destek tedavisi internal drenaja olanak sağlar
GÜ aciller
İdrar çıkışı azalmış veya durmuşsa prerenal, renal veya postrenal olup olmadığı araştırılmalıKanser tedavisi alan çocukta prerenal en sık neden septik şoktur
Kemoterapiye bağlı kusma, infeksiyöz diare, oral alımın çok azalması, metabolik bozukluklar oligüriye neden olabilir
Abdominal tümörler üretere veya mesaneye bası yaparak postrenal BY yapabilirler
Kemoterapi, antibiyotikler ve antifungaller ise renal yetmezlik yapabilirler
Prerenal BY de sıvı tedavisi oligüriyi düzeltir
Postrenal problem varsa üriner kateter veya cerrahi yoldan üretere stent konması tıkanıklığı düzeltir
Renal yetmezlik nedeni nefrotoksik ilaçlarsa bunların daha az toksik ilaçlarla değiştirilmesi gerekir
Hipertansiyon
Renal arter veya renal parankim kompresyonuna ve renin yapım artışına bağlı olabilirWT, NB, GNB, NHL, FEO bası yapabilen tümörler
WT ve NB kendileri renin üretebilir
RVT sistemik arteriyel HT ve hematüri
HT-bradikardi-solunum depresyonu: beyin tm, CNS lösemisi, CNS infeksiyonu
İlaçlara bağlı HT: CS, CSA, Amfoterisin B
Ağrı sıklıkla taşikardiyle birlikte tek başına HT nedenidir
Ağrı, ateş ve ağlama geçici HT yapabilir
KİBAS bulguları varsa kranial MRI
Paraneoplastik HT da idrar ve plazma katekolamin ve plazma renin düzeyi artabilir
Aabdominal CT malignensiyi ekarte ettirir ve renal dopler ile kan akımı ölçülebilir
Hipertansiyon tedavisi
IV nitroprusid (0.5-8mcg/kg/dk) infüzyon, böbrek fx yeterliyseDiazoksid(2-5mg/kg/doz)IV
Hidralazin (0.2-0.4mg/kg/doz) IV
Sıvı yüklenmesi varsa furasemid (0.5-1mg/kg)
Sublingual nifedipin(5-10mg/kg/doz, 10 kg dan büyük çocuklar için)
Uzun dönem kontrol için ACE inhibitörü veya kalsiyum kanal blokeri
KİBAS'a bağlı HT da DXM veya mannitol
Hemorajik sistit
Dysuria, urgency, frequencyİdrarda WBC, RBC, pıhtı
Adenovirüs, CMV, Polioma virüs BK
En sık neden CTX, IFX; bu iki ilacın metaboliti olan akrolein toksik
İlaçlardan aylar sonra oluşabilir
Mesane fibrozu, kontraksiyonu, üriner reflü, böbrek yetmezliği, mesane tümörleri
Tanı klinik, UA ve USG ile konur
Tedavi
KT ye bağlı hemorajik sistitin önlenmesinde bol sıvı, sık idrar yaptırmaMesna
Önlemler yetersiz kalırsa IV hidrasyon, trombositopeninin ve koagulasyon bozukluklarının düzeltilmesi
PRBC verilmesi
İrigasyon için çift lümenli foley sonda
Mesane spazmını çözmek için oral oksibütinin klorid (5 y dan büyük çocuklarda 5mgx2/gün), baklofen (8 saatte bir3-5 mg, 3 günde bir doz ayarlanabilir), belladonna veya opioidler
Beraberinde mesane irrige edilmemeli ve KT sonlandırılmalı
Kanama devam ederse endoskopi ve elektrokoagulasyon
Elektrokoagulasyon da başarısız olursa mesane içine formalin, alum, veya PGE2 verilmesi denenebilir
Formalin GA altında verilir ve tıkanma, ekstravazasyon ve konstriksiyon meydana getirebilir
Reflü varsa formalin kontraendike, alum verilebilir
En yeni ve iyisi PGE2, 5 günde yan etki yaratmadan kanamayı keser
Nörolojik aciller
Malignensinin direkt etkisi: NB da spinal kord kompresyonu, CNS tümörlerinde KİBASİndirekt olarak metabolizmanın, hemostazın veya organ sistem fonksiyonlarının bozulması sonucu ortaya çıkar

Akut bilinç değişiklikleri
TümörEnfeksiyon
CVA
Konvülsiyon-postiktal dönem
DIC
Tedavinin kendisi (MTX, ARA-C, CS, IFX, 5-FU
Destek tedavisi (narkotikler, nezodiazepinler, antihistaminikler, antikonvülsanlar, trisiklik antidepresanlar)
Lökoensefalopati
Metabolik anormallikler (hiponatremi, SIADH, hipo veya hiperglisemi, hipomagnesemi, üremi)
Post XRT somnolans sendromu
Dehidratasyon, hipoksi, anemi, KC yetmezliği, depresyon
Tedavi ve öneriler
Yaşamı tehdit eden solunum ve dolaşım bozuklukları düzeltilmeliCBC, elektrolitler, kan şekeri, amonyak, BUN, kr, AST, ALT, kan kültürü ve koagulasyon testleri için kan gönder
KİBAS varsa IV DXM 1-2 mg/kg, %20lik mannitol 0.25-2gr/kg , eğer gerekirse intubasyon ve hiperventilasyon
Hasta stabil olduğunda hiperviskozite veye hiperosmolarite yoksa kontrastlı CT veya MRI
Sepsis veya menenjitten şüphe ediliyorsa görüntülemeden önce antibiyotik
Cerrahi gerekebilir, kitleyi ekarte etmeden LP yapma, LP den önce kanama bozukluğu varsa düzelt
Olay KT ye bağlı ise ilacı kes veya dozu azalt
IFX ensefalopatisi için antidot metilen mavisi
yüksek doz ARA-C ye bağlıysa ilaca devam edilmemeli
IL-2 nin nörolojik bulgularını CS ler ortadan kaldırır ama ilacın etkinliğini de azaltır
HDMTX nörotoksisitesinde LV veya karboksipeptidaz kullanılr. Akut toksisite geri dönüşlüdür ve ilaç daha sonra tolere edilebilir
XRT ye bağlı CNS nekrozunda destek tedavisi verilir. Nekroz alanı büyükse cerrahi olarak çıkartılması yararlı olabilir
Narkotiğe bağlı bilinç kaybında naloksan 1-2 mg IV, IM veya dil altı verilir.
Midazolamın antidotu olarak flumazepin kullanılır
CVA
Serebral arteriyel veya venöz tromboz
Lokal veya metastatik yayılmış tümör
Antineoplastik ajanlar
Hematolojik bozukluklar
Primer CNS infeksiyonları
CVA
Hastalığın başlangıcında hastalığa bağlı koagulasyon bozuklukları nedeniyleİleri dönemde ise kemoterapi ajanlarına veya enfeksiyona bağlı
Terminal dönemde ise DIC, CNS infeksiyonu, ilerleyen tümör nedeniyle
Tedaviden aylar sonra meydana gelen CVA radyasyon nekrozuna bağlı
Patogenez
 L-asp±VCR ve PRD—>artmış venöz tromboz riski. Trombozların çoğu CNSde
L-asp±VCR ve PRD—>artmış venöz tromboz riski. Trombozların çoğu CNSdeL-asp—>ATIII azalır—>trombin yapımı artar
ITMTX bazen CVA ya neden olur
ALL veya NHL tedavisi sırasında görsel halüsünasyonlar konfüzyon, stroke HT veya VCRe bağlı vaskülopati ve kortikal veya subkortikal beyaz cevher bozuklukları
XRT—>geç büyük veya küçük damar oklüzyonu—>tedaviden 6ay-3 yıl sonra, 2 dekat sonra da olabilir
IT veya parenteral MTX ARA-C—>XRT hasarını arttırır
Tedavi ve öneriler
Tedavi genelde destek tedavisi şeklindeDIC varsa tedavi edilmeli, heparin kullanımı tartışmalı, hemorajik CVA da kontraendike, tromboembolik olanda verilebilir
Sepsis ve düşük ATIII düzeylerine bağlı DIC de ATIII replasmanı yaşamı uzatabilir
Altta yatan malignensinin ve varsa enfeksiyonun düzeltilmesi gerekir
APL de ATRA t(15;17) hücrelerde anneksin geninin transkripsiyonunu engelleyerek fibrinolize engel olur ve 5-7 gün içinde DIC düzelir
L-asp a bağlı CVA veya koagulasyon bozukluklarında FFP verilebilir ancak ATIII eksikliğini gidermediği gösterilmiş
Konvülsiyonlar
Tümör (primer CNS, lösemi, matastatik tm, hiperlökositoz)CNS infeksiyonu
CVA
Tedaviye bağlı (ITMTX, IT ARA-C, L-asp, VCR direkt veya SIADH yoluyla)
Değerlendirme ve ayırıcı tanı
Değerlendirme akut bilinç kapanması veya CVA daki gibi yapılır.Acil CT veya MRI yapılmalıdır
EEG ve LP de gerekirse yapılmalıdır
Tedavi
Konvülsiyonları çoğu kendiliğinden dururUzun sürenler acil müdahale gerektirir
Hava yolu ve dolaşım korunmalı, metabolik anormallikler düzeltilmelidir
İlk seçilecek ilaçlar hızlı etki etmelerinden dolayı benzodiazepinlerdir
Konvulsiyon uzun sürer veya tekrarlarsa fenitoin eklenir
Kemik iliğini baskılayabileceklerinden valproik asit ve karbamazepinden uzak durulmalıdır
EEG de belirgin anormallik yoksa ve görüntüleme de normalse çoğunda tekrar görülmeksizin tedavi kesilebilir
İlk konvülsiyonu uzun süren ve tekrarlayan nöbetleri olan çocuklar uzun süren tedaviye gereksinim duyarlar
IT kemoterapi overdozu veya yanlış ilaç verilmesi
MTX overdozunda 100mg altında dozlarda ya hiç bulgu olmaz veya bağ ağrısı olurDoz 500mg dan fazlaysa saatler içinde konvülsiyonlar ve koma olur
ARA-C nin tek rapor edilen dozu olan 200 mg da pupillerde 2 saat dilatasyon olmuş
IT kemoterapi overdozu veya yanlış ilaç verilmesi
İki antrasiklin olgusundan ikisi de 16 ve 17 gün sonra nörolojik bulgular göstermiş ve biri ölmüş
VCR hızlı asendan paralizi ve ölüm meydana getiriyor
VCR veya 500mg dan fazla MTX ölümcül
Tedavi
Eğer problem 2 saatten önce fark edilirse mümkün olduğu kadar çok BOS drene edilmeli, böylelikle verilen dozun %30-50si geri alınabilirEğer daha fazla zaman geçmişse BOS alınıp yerine RL verilebilir
Durum giderek kötüleşiyorsa ventriküler kateter yerleştirilmesi düşünülmelidir
IT karboksipeptidaz G2 (CPDG2) nin bulunmasından sonra IT MTX 500 mg dan daha fazla verilmiş olsa bile yaşam mümkündür. BU ilaç MTX i nontoksik metabolitine dönüştürür
Bir pediatrik çalışmada 100 mgdan fazla dozda verilmiş MTX için 5 dak. serbest BOS drenajından sonra 2000ü CPDG2, 100 mg 6 saatte bir 4 doz LV, 6 saatte bir 0.5mg/kg DXM 24-72 saat boyunca verilmiştir
MTX 100 mg dan az dozda verilmişse BOS drenajı ve sistemik LV yeterlidir. IT LV nörotoksisiteyi artırdığı için verilmemelidir
IT VCR verilen 8 çocuktan yalnız biri yaşamıştır. Bu hastada 5 dak içinde BOS drene edilmiş, RL ile 3 kez BOS exchange yapılmış, ve RL ve FFP ile 18 saat ventrikülolumber perfüzyon yapılmış
IV CS verilmesi tartışmalı, IT verilmesi kontraendike
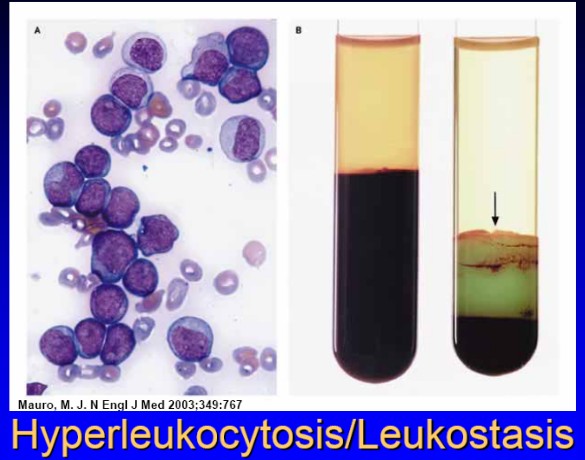
Hiperlökositoz
Tanımı periferik lökosit sayısının 100.000/mm3 olması, ancak klinik olarak anlamlı olması için sayının AML de 200.000/mm3, ALL ve CML de 300.000/mm3 olması gerekirALL li çocukların %9-13ünde, AML li çocukların ise %5-22 sinde görülür
İnfant ALL de, hipodiploid ALL de, T hücreli ve mediastinal kitlesi olan ALL de daha sıktır
CNS kanaması, tromboz, pulmoner lökostaz, ve tümör lizise eşlik eden metabolik bozukluklar sonucu ölüme neden olabilir
Direkt olarak kan viskozitesini artırır, indirekt olarak da lösemi hücre agregatları ve trombus oluşturarak viskoziteyi etkiler
Myeloblastlar lenfoblastlardan daha büyük olduğu için ve birbirlerine daha yapışkan olduğu için viskoziteyi daha fazla artırırlar
Çok yüksek lökosit sayılarında hücreler beyin damarlarında çoğalıp damar hasarı ve kanama meydana getirirler
Akciğerlerde ise intrasellüler içerikleri ile alveolleri eritirler ve pulmoner endoteli harap ederler
Tedavi
İdamenin 2-4 katı ile hidrasyon, alkalinizasyon ve allopürinolTrombosit sayısı 20.000 altındaysa beyin kanamasını engellemek için trombosit verilmeli
Hb düzeyi 10 gr üzerine çıkarılmamalı
Lökoferez veya excahange transfüzyon lökosit sayısını hızla düşürür ve koagulopatiyi düzeltebilir
Mauer ve arkadaşları 200.000 üzerinde lök. Sayısı olan ALL li çocuklarda lökoferezin TLS sıklığını anlamlı derecede azalttığını göstermiş
Çeşitli çalışmalarda priapism, nörolojik anormallikler, resp. Distres lökoferezden sonra düzelmiş
Sistemik antilökemik tedavi en kısa zamanda başlanmalı
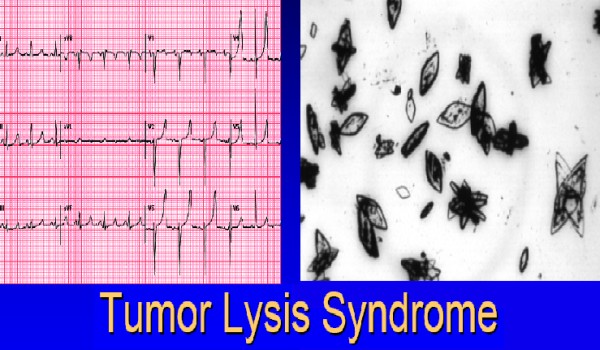
TLS
Tümör hücrelerini ölmesi ve içeriklerini dolaşıma salmaları sonucu oluşan metabolik anormalliklerHiperürisemi, hiperfosfatemi, hiperkalemi
Semptomatik hipokalsemi fosfatla kalsiyumun birleşip çökmesi sonucu sekonder olarak meydana gelir
 Kemoterapiden önce de olabileceği gibi TLS genellikle kemoterapi başlandıktan 12-72 saat sonra gelişir
Kemoterapiden önce de olabileceği gibi TLS genellikle kemoterapi başlandıktan 12-72 saat sonra gelişirEn sık burkit lenfomada, hiperlökositozlu ve ekstrameduller hastalıklı ALL de görülür
NB, MB, meme kanseri ve küçük hücreli akciğer kanserinde de bildirilmiştir
AML ve CML de enderdir
Malin hücrelerin nükleer ve sitoplazmik içeriklerinin dolaşıma salınır
Serum potasyumu artar ve BY de varsa atılımı azalır
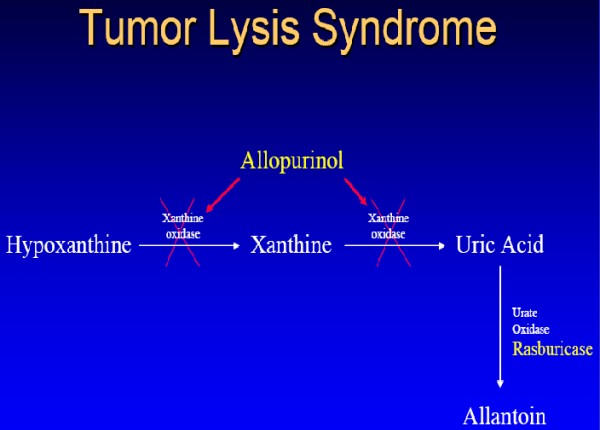
Nükleik asitlerin yıkılması sonucu ürik asit artar, böbrekteki asit ortam sonucunda toplayıcı kanallarda ürik asit kristalleri çöker
Lenfoblastlarda ise normal lenfositlerin 4 katı fosfat vardır, metabolik asidoz da varsa intrasellüler fosfat da hücre dışına çıkar.
Ca ve fosfot çözünürlük faktörü 60 ı aşarsa mikrovaskülatürde Ca-P çöker. Bu da BY ni artırır
Değerlendirme ve ayırıcı tanı
Semptomlar karın ağrısı veya şişkinlik, sırt ağrısı, kusma ,diare, dehidratasyon, iştahsızlık, kramplar, spazmlar, tetani, konvülsiyon, bilinç değişiklikleriFM de TA, kalp hızı ve ritmi, karında kitle, plevral efüzyon veya asit varlığı SVCS veya SMS varlığı özellikle dikkat edilecek noktalar
CBC, serum elektrolitleri, bikarbonat, ürik asit, BUN, kr, UA çalışılmalı
Serum Ca düşükse iyonize Ca ve serum albümin düzeyine de bakılmalı
K 6 mEq/l den fazlaysa EKG alınmalı
WBC fazla ise K yüksek çıkabilir (pseudohiperkalemi)(hc. lizisinden dolayı). Bu durumda plazma K una bakılır, EKG değişiklikleri görülmez
Hipokalsemiye bağlı QT uzaması varsa hasta monitörize edilmeli
Batın içi kitleye bağlı obstrüktif üropati de TLS ile aynı bulguları gösterir. Bu nedenle CT veya US yapılmalı. Zira eğer obstrüktif üropati varsa sadece alkalinizasyon yeterli, hidrasyon BY ni artırabilir
Tedavi
Yeni tanı almış lösemi veya NHL lı hastaya hidrasyon, alkalinizasyon, ve allopürinol başlanmalıdır. Hastaların çoğu için bu tedavi yeterlidir.2-4 kat idame, %5DX ¼ SF, içine 40-80 mEq /L bikarbonat, ph 7-7.5 te tutulacak
İdrar çıkısı 100ml/m2/s den fazla tutulmalı ve id 1010 un üzerine çıkmamalı
 Semptomatik eksiklik olmadıkça sıvıya K veya Ca eklenmemeli
Semptomatik eksiklik olmadıkça sıvıya K veya Ca eklenmemeliİdrar çıkışı yetersiz ise (60ml/m2/s ın altında) diüretikler ve mannitol kullanılabilir
Allopürinol 250-500 mg/m2/gün. Ürat oksidaz (uricase) ürik asidi allantoine çeviri ve alkalinizasyon da gerektirmez
İdrar Ph sı 7.5 un üzerine çıkarsa ksantin taşları oluşabilir, 8 ve üzerinde kalsiyum fosfat böbreklerde kristalize olabilir
Hastanın risk grubuna göre metabolik çalışmalar sık tekrarlanmalı
Aliminyum hidroksit fosfatı bağlayarak böbreklerden atılımını artırır, 8 saatte bir 15 ml verilebilir ve gerekirse doz artırılır
K artıyorsa : kayexalat 1 gr/kg %50 sorbitol ile, Ca glukonat 100-200mg/kg/doz K u hc. İçine gönderir, kristalize insülin 0.1 ü/kg ve 2ml/kg %25 glukoz K un hc. İçine girişini artırır
Hiperfosfatemi varsa hipokalseminin IV Ca ile tedavisi ancak semptomatik hastalara saklanmalı, aksi taktirde Ca-P çökerek BY ni artırır
Tıbbi yöntemler yetersiz kalırsa dializ yapılmalıdır
SIADH
Normal veya düşük plazma osmolalitesiDüşük serum Na konsantrasyonu
Plazma Na 120 nin altına düşmeden genellikle semptom vermez
SIADH plazma osmolaritesinden bağımsız olarak ADH ın salgılanmasıdır
VCR, vinblastin, CTX, melfalan, IFX CDDP ile meydana gelebilir
CTX ve IFX ADH dan bağımsız olarak böbreklerden serbest su klirensini düşürürler ve zaten oluşan hiponatremi hidrasyonla daha da artabilir
CNS hasarı veya CNS hastalığı, stres, ağrı, cerrahi, pozitif basınçlı ventilasyon, akciğer enfeksiyonu, akciğer tümörleri, lenfoma, GI karsinoma da SIADH yapar
Değerlendirme ve ayırıcı tanı
Yorgunluk ve bulantı-kusma erken belirtilerLetarji, konfüzyon, konvülsiyon ve koma ise geç belirtiler
Kanserli çocuklarda hiponatreminin en sık nedeni iatrojenik
Hiponatremi steroidi yeni bırakmış hastalara stres dozunda CS vermeyi ihmal etmekle de olur
CNS tümörlü ve böbrek hasarlı hastalarda SIADH cerebral salt-wasting den ayırt edilmelidir
Böbrek ve karaciğer fonksiyon testleri
Serum osmolalitesi
UA
İdrar Na ve kreatinin düzeyleri ve idrar osmolalitesi bakılmalı
Eğer serum osmolalitesi (genellikle 280 mmol/L den az) idar osmolalitesinden (genellikle 500 mmol/L den fazla) düşük ise SIADH tanısı konur
Tedavi
Sıvı kısıtlaması ana tedavi şekliKonvülsiyon veya koma varlığında %3 hipertonik salin başlanmalı ve serbest suyu atmak için 1mg/kg furosemid verilmeli
Na düzeltme hızı 2 mmol/L/s ı geçmemeli daha hızlı yükseltilirse beyin ödemi olabilir
İdrar çıkışı ve elektrolitler yakın izlenmeli